В последние годы в медицинской литературе незаслуженно редко публикуются статьи, посвященные проблеме гипоталамического синдрома. На первый взгляд может показаться, что данная патология не требует серьезного отношения со стороны врача, а ее лечение в большинстве случаев ограничивается диетой и назначением витаминов. На самом деле эта точка зрения совершенно не обоснована. Социальная значимость гипоталамического синдрома определяется целым рядом факторов.
Это и молодой возраст больных, и быстро прогрессирующее течение заболевания, и выраженные нейроэндокринные нарушения, нередко сопровождающиеся снижением или утратой трудоспособности. Еще большую проблему заболевание составляет в связи с влиянием на репродуктивную функцию женщины, приводя к развитию вторичного поликистоза яичников, эндокринного бесплодия и серьезных акушерских и перинатальных осложнений. В это же время очень многие специалисты, в том числе гинекологи и эндокринологи, имеют смутное представление о современных принципах лечения гипоталамического синдрома, допуская порой грубые и непростительные ошибки. Именно поэтому доклад, который представила заслуженный врач Украины, профессор, доктор медицинских наук Светлана Ивановна Жук в рамках научно-практической конференции «Актуальные вопросы эндокринной гинекологии» (6-7 февраля, г. Киев), не мог остаться без нашего внимания.
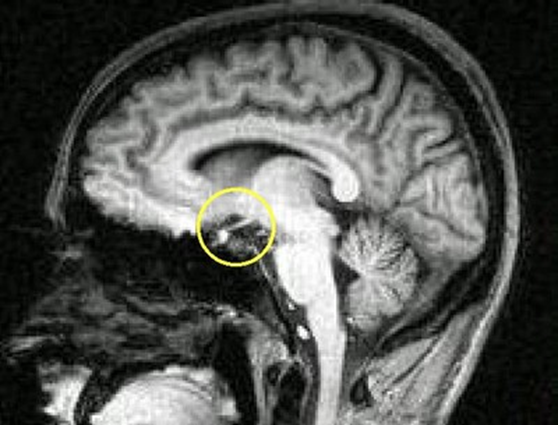
– Гипоталамический синдром репродуктивного возраста, известный также под названием диэнцефального или нейроэндокринного синдрома, представляет собой симптомокомплекс, возникающий при поражении гипоталамической области промежуточного мозга и характеризующийся вегетативными, эндокринными, обменными и трофическими нарушениями.
Следует отметить, что термин «гипоталамический синдром» является более корректным, так как в диэнцефальной области промежуточного мозга, помимо гипоталамуса, локализируются и другие подкорковые структуры, в том числе таламус, эпиталамус, субталамус.
В настоящее время принято считать, что причиной развития гипоталамического синдрома является так называемый гипоталамический стресс, возникающий после артифициальных или самопроизвольных абортов, после патологического течения беременности и/или родов.
У здоровых женщин после родов или абортов постепенно происходит нормализация гомеостаза. Нормализуются гипоталамо-гипофизарно-надпочечниковые взаимосвязи и гонадотропная функция гипофиза, восстанавливаются овуляторные циклы в яичниках. Однако у определенной группы женщин происходит срыв адаптации, развивается гипоталамический стресс, а в дальнейшем – гипоталамический синдром.
Что касается классификации гипоталамического синдрома, то практическое значение имеет разделение по этиологическому принципу, клинической картине и характеру течения заболевания, по его тяжести.
В зависимости от этиологического фактора выделяют первичный (вследствие травм ЦНС и нейроинфекции), вторичный (связанный с ожирением) и смешанный гипоталамический синдром. Различают четыре клинические формы заболевания: с преобладанием ожирения, симптомов гиперкортицизма, нейроэндокринных расстройств или нейроциркуляторных нарушений. В диагнозе указывается тяжесть заболевания (легкая, средняя, тяжелая) и характер его течения (прогрессирующее, регрессирующее или рецидивирующее).
В клинической картине гипоталамического синдрома преобладают следующие синдромы:
• вегетативно-сосудистый – 32%,
• обменно-эндокринных нарушений – 27%,
• нервно-мышечный – 10%.
Более редко отмечаются нарушения терморегуляции и другие симптомы (около 4%).
О наличии гипоталамического синдрома может свидетельствовать сочетание нескольких признаков: ожирение (ИМТ более 30 кг/м2), ановуляторная гипофункция яичников, нарушения менструального цикла по гипоменструальному типу, умеренный гипертрихоз, пролиферативные процессы эндометрия, тенденция к гипертензии, так называемые диэнцефальные симптомы (головная боль, быстрая утомляемость, гипертермия, полиурия), гипергликемия или нарушенная толерантность к глюкозе, дислипидемия. Патогенез гипоталамического синдрома до конца не изучен. Не вызывает сомнения
его связь с патологическим течением беременности и родов (или абортов). Немаловажную роль в патогенезе гипоталамического синдрома играет и жировая ткань. Она обеспечивает экстрагонадный синтез андрогенов и эстрогенов, уровень которого четко коррелирует с ИМТ. Так, при увеличении ИМТ на 1 кг/м2 отмечается повышение уровня тестостерона на 0,06 ммоль/л. В свою очередь, увеличение этого показателя приводит к усилению экстрагонадного синтеза эстрогенов, играющих не последнюю роль в патогенезе гиперпластических процессов в эндометрии. Висцеральное ожирение вносит весомый вклад в развитие инсулинорезистентости, а в дальнейшем – сахарного диабета и сердечно_сосудистой патологии. В последние годы в медицинской литературе все чаще подчеркивается важная роль ожирения и инсулинорезистентности в патогенезе заболеваний репродуктивной системы женщины, таких как нарушения менструального цикла, бесплодие, синдром поликистозных яичников, гиперплазия эндометрия.
В течении гипоталамического синдрома выделяют две фазы (В.Н. Серов, Т.И. Рубченко). В первой фазе происходит нарушение функции яичников, изменяется синтез половых гормонов и факторов роста, нарушается менструальный цикл. Как правило, после снижения массы тела на фоне диеты и/или медикаментозной терапии у женщины восстанавливается менструальная функция и фертильность.
Во второй фазе начинаются морфологические изменения тканей яичника, нарушается процесс овуляции. В дальнейшем хроническая ановуляция приводит к кистозной атрезии фолликулов, гиперплазии клеток теки и стромы, формируется вторичный поликистоз яичников. Поликистозные яичники при гипоталамическом синдроме (по данным ультразвукового исследования) увеличены в размерах, имеют гладкую поверхность, утолщенную белесоватую капсулу, через которую просвечивают множественные мелкие фолликулы диаметром 2-4 мм.
Большинство симптомов при гипоталамическом синдроме носит неспецифический характер, поэтому при наличии указанных выше признаков обязательным является проведение дифференциальной диагностики с целым рядом других патологических состояний. Необходим тщательный анализ анамнестических данных и динамики заболевания. В план обследования пациентки должно быть включено определение лютеинизирующего гормона, пролактина, фолликулостимулирующего гормона, тестостерона, эстрадиола, кортизола, тиреотропного гормона, тироксина. У всех больных измеряется уровень гликемии натощак, а при необходимости проводится тест на толерантность к глюкозе. Органические изменения диэнцефальной области, в первую очередь опухолевые процессы, помогает выявить рентгенография черепа с проекцией на турецкое седло.
Комплекс обследования дополняется электроэнцефалографией или допплерографией сосудов головного мозга, ультразвуковым исследованием органов малого таза, щитовидной железы и надпочечников.
Ведение пациенток с гипоталамическим синдромом осуществляется гинекологом совместно с эндокринологом и невропатологом. Важными направлениями в лечении данной патологии являются санация очагов инфекции, нормализация режима труда и отдыха, диетотерапия и нормализация массы тела.
В случае преобладания нейроэндокринного синдрома назначаются регуляторы нейромедиаторного обмена: дифенин 100 мг 2 раза в день (регулирует дофаминэргический обмен), бромокриптин 2,5-5 мг в день (регулирует дофаминэргический обмен, нормализирует синтез и выделение не только пролактина, но и адренокортикотропного гормона, ЛГ, ФСГ). Эти препараты назначают курсом 3_6 месяцев.
В большинстве случаев необходимо назначение лекарственных средств, улучшающих мозговое кровообращение и биоэлектрическую активность головного мозга, например Кавинтон_форте по 1 таблетке 3 раза в день в течение 1-2 месяцев. Немаловажным компонентом лечения является и витаминотерапия.
Из альтернативных методов может быть использована иглорефлексотерапия.
Определенную роль в лечении гипоталамического синдрома играет дегидратационная терапия. Пациентке может быть назначен Верошпирон в дозе 50_75 мг/сут.
Курс лечения составляет от 2 недель до 6 месяцев в зависимости от клинической картины. Верошпирон оказывает не только диуретическое и антигипертензивное действие, но и обладает антиандрогенным эффектом (угнетает синтез андрогенов в жировой ткани).
На период нормализации массы тела и коррекции метаболических нарушений рекомендуется предохранение от беременности, которая при гипоталамическом синдроме может осложняться тяжелым поздним гестозом. Выбор средства контрацепции у данной категории пациенток во многом обусловлен патогенезом заболевания. Так как в картине гипоталамического синдрома не последнее место занимают нарушения со стороны репродуктивной системы, то наиболее рациональным выбором в этом случае будут микродозированные комбинированные оральные контрацептивы (КОК), например Линдинет 20, или гестагены (дидрогестерон) (В.И. Куликов, В.И. Серов, 2007), которые будут оказывать не только контрацептивный, но и терапевтический эффект.
Выбор конкретного препарата осуществляется на основании особенностей клинической картины заболевания, уровней ФСГ и ЛГ, соотношения ЛГ/ФСГ. В первую очередь следует обратить внимание на препараты, которые содержат микродозы этинилэстрадиола (20 мкг в 1 таблетке), обеспечивают минимальную гормональную нагрузку на цикл приема, обладают 100% биодоступностью, не метаболизируются в печени и, что крайне важно при гипоталамическом синдроме, метаболически нейтральны.
При олигоменорее, нормальном или слегка сниженном уровне эстрадиола и индексе ЛГ/ФСГ менее 2 рекомендуется назначение дидрогестерона по 10 мг 2 раза сутки с 16_го дня менструального цикла в течение 10 суток. Курс лечения составляет не менее 6 месяцев.
При олигоменорее на фоне выраженной
гипоэстрогении (индекс ЛГ/ФСГ более 22,5) рекомендуется прием микродозированных КОК. Оптимальным выбором у пациенток с гипоталамическим синдромом может быть препарат Линдинет 20, который назначается не менее чем на 3-6 месяцев.
Этот препарат мы давно используем в своей практике и оценили его высокую эффективность и отличный профиль безопасности.
Именно Линдинет 20 отвечает большинству критериев выбора средства контрацепции при гипоталамическом синдроме. Он является метаболически нейтральным препаратом, не влияет на массу тела, артериальное давление и уровень гликемии. В связи с этим Линдинет 20 можно назначать даже женщинам, страдающим нетяжелыми формами сахарного диабета. Очень часто при лечении гипоталамического синдрома врачи допускают грубые ошибки. Во_первых, это назначение гормональных препаратов с целью регуляции менструального цикла без адекватного предварительного лечения дисфункции диэнцефальных структур мозга и нормализации массы тела в случае ожирения. Вовторых, это применение высокодозированных КОК, содержащих более 30 мкг в одной таблетке. Абсолютно недопустимо назначение дексаметазона, который только усугубляет имеющиеся метаболические нарушения, связанные с повышенным уровнем кортизола.
По мнению целого ряда авторов, Линдинет 20 – это и эффективное средство для профилактики гипоталамического синдрома (В.И. Краснопольский, О.Ф. Серова, В.А. Туманова, Н.В. Зароченцева, 2005). Микродозированные КОК (Линдинет 20) с целью профилактики нейроэндокринных нарушений показаны следующим категориям женщин:
• при непродолжительном периоде грудного вскармливания;
• имеющим ожирение;
• при раннем половом созревании;
• с нарушением функции щитовидной железы;
• имеющим сотрясение головного мозга в анамнезе;
• с нейроинфекциями;
• у которых отмечено патологическое течение беременности и родов.
Таким образом, лечение гипоталамического синдрома должно быть индивидуальным, комплексным и продолжительным.
Особое место в терапевтической схеме этой категории больных занимают микродозированные КОК. Так, препарат Линдинет 20 может быть рекомендован как пациенткам с гипоталамическим синдромом, так и женщинам после родов, не имеющим противопоказаний к гормональной контрацепции, с целью профилактики послеродового нейроэндокринного синдрома и предохранения от беременности. Препарат может применяться в течение длительного времени, вплоть до планирования следующей беременности, обеспечивая репродуктивное здоровье в интергенетическом интервале.
Подготовила Наталья Мищенко






Отзывов: 3
огромное вам спасибо за такую статью, всё разложено по полочкам, понятно, что нужно именно к применению в практике. А что назначают врачи в практике,это ужасно, лишь бы что прописать, не думая,не разбираясьв проблеме женщины, мало конечно практикующих врачей,кто понимает как помощь кто к ним приходит или просто нехотят, это досадно, всего вам доброго, пусть хранит вас бог.
В 12 лет поставили диагноз дочке гипоталамический синдром. Сейчас ей 30 лет и весит 130 кг. Даже не знаю . что будет с нами дальше, к кому обращаться, плакать хочется.
Эля, как минимум к психологу: дочке 30, а вы о ней говорите, как о младенце, не разделяя себя и её.
А дочь помимо психолога — к эндокринологу и к неврологу.
И гуглить разные системы питания: классическое сбалансированное питание, ПП, кето, низкоуглеводное LCHF или белковое.
Читать телеграм-канал Реверс: там помимо рекламы ведения есть бесплатная информация.
Научиться готовить сытно, но менее калорийно.
Попробовать считать калории в приложениях.
Найти в телеграме канал Ем и худею: Алиса успешно снижает вес с 200+ кг.
Приобщиться к ходьбе: это безопасно при её весе и совершенно бесплатно. ВОЗ рекомендует от 150 минут в неделю. Как человек, похудевший со 157,9 до 80, советую ориентироваться на ощущения: ходить до пограничного ощущения «устал, но не падаю»; сколько смогла, столько и молодец, завтра сможешь больше. Иметь в виду, что день на день не придётся: сегодня много, завтра мало… Но это обязательно, кровь из носу надень ботинки и сделай круг вокруг дома.
Есть овощи до насыщения, а вкусные калорийные продукты — как десерт, немножко и после того, как досыта наелась овощами. Следить за тем, чтобы в рационе было достаточно белковых продуктов.
Оставьте свой отзыв